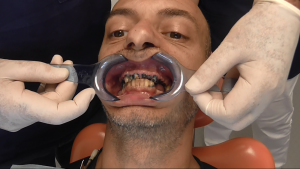
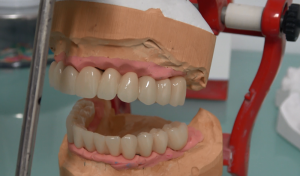
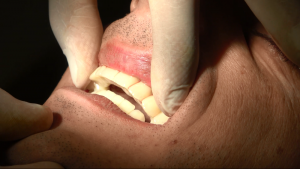
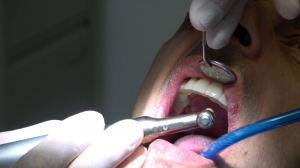
IMPLANTOLOGIA PADOVA
Implantologia Padova –
IMPLANTOLOGIA PADOVA
Implantologia Padova – Implantologia Padova Prezzi – Implantologia dentale Padova – Impianti Padova
Implantologia Padova – La visita parodontale, detta anche esame parodontale, consiste nella raccolta di dati da parte del dentista o parodontologo per formulare una diagnosi corretta in base alla situazione in cui si trova il paziente affetto da gengivite o parodontite, pianificare un’efficace terapia per risanare la bocca in esame e scongiurare la caduta prematura dei denti.
Il passaggio più importante di tutta la visita è il sondaggio parodontale con cui il dentista registra sulla cartella le differenti profondità delle tasche gengivali da curare.
L’esame parodontale è composto da successivi step di cui il primo è l’anamnesi:
Con l’anamnesi inizia la visita parodontale
Prima di iniziare la visita parodontale vera e propria ovvero procedendo con la valutazione dello stato delle gengive, con il sondaggio parodontale o gengivale etc. il dentista richiede al paziente di compilare una scheda con i propri dati anagrafici e di rispondere ad alcune domande che possano permettere al medico stesso di avere un quadro dettagliato circa la situazione clinica della persona che ha davanti.
L’anamnesi parodontale ha lo scopo di evidenziare potenziali fattori ereditari, abitudini quotidiane scorrette e situazioni particolari in cui si trova il paziente, anche temporaneamente e cheinfluenzano l’insorgenza della parodontite.
I fattori di maggior interesse sono:
- informazioni sull’igiene orale domiciliare;
- frequenta della pulizia dentale professionale (ablazione del tartaro);
- Tabagismo (consumo di sigaretta);
- consumo di alcool;
- abitudini alimentari scorrette;
- stile di vita (sedentarietà, situazioni di stress);
- assunzione di farmaci particolari (ciclosporine, calcio antagonisti, anticonvulsivanti);
- presenza di malattie sistemiche come il diabete o altre patologie ereditarie o acquisite che alterano le difese immunitarie (HIV o AIDS);
- sbalzi ormonali in atto, quali quelli legati al periodo della pubertà e durante la gravidanza o menopausa;
- Casi di parodontite accaduti a familiari stretti (la parodontite aggressiva ha una forte componente ereditaria).
Tutte queste informazioni, insieme alle successive, che descriviamo di seguito, completano la cartella parodontale del paziente.
L’anamnesi medica e dento-parodontale può far emergere la presenza di una serie di elementi che influenzano l’insorgenza e la progressione delle parodontiti in termini di fattori o indicatori di rischio malattia.
Valutazione dello stato delle gengive
La visita parodontale prosegue con la valutazione delle gengive il dentista prende in considerazione una serie di parametri quali ad esempio:
Alterazione del colore (da rosa a rosso intenso)
le gengive irritate tendono ad abbandonare il classico colore rosa che caratterizza i tessuti sani per presentarsi di un rosso più intenso che sottolinea appunto l’infiammazione;
alterazione dei tessuti molli
- in presenza di parodontite, il tessuto gengivale tende ad essere più molle del normale e meno aderente alla superficie del dente;
- L’infiammazione comporta un inspessimento dei tessuti che può essere di modesta entità ma può anche arrivare a vere e proprie tumefazioni;
stima del grado di recessione gengivale
sia la gengivite che la parodontite innescano un meccanismo di autodifesa della bocca che implica la recessione gengivale la quale lascia scoperta una parte della radice facendo apparire i denti più lunghi ma anche favorendo l’adesione della placca batterica al cemento radicolare che sappiamo essere meno resistente dello smalto agli attacchi dei batteri cariogeni.
Sondaggio parodontale
Terminata la valutazione dello stato delle gengive, il dentista prosegue la visita parodontale con la procedura definita sondaggio parodontale. Per capire cosa sia il sondaggio dobbiamo fare un breve passo indietro.
Nell’articolo “La parodontite” abbiamo detto che la placca si insinua preferibilmente nel solco gengivale e, se non rimossa, inizia la sua lenta ed inesorabile azione infiammatoria a danno delle gengive le quali perdono di tono e si allontanano dal dente permettendo la formazione di tasche gengivali all’interno delle quali si insinuano i batteri patogeni. Nelle tasche gengivali la malattia progredisce fino allo stadio di parodontite grave o complicata caratterizzata da importante distruzione delle strutture di sostegno del dente (osso alveolare) e dalla presenza di liquido purulento, pus, all’interno delle tasche stesse. A questo punto la patologia parodontale manifesta in maniera imbarazzante e sgradevole un ulteriore sintomo ovvero l’alitosi, a ciò si aggiunge la mobilità dei denti colpiti.
Adesso che abbiamo un quadro completo dell’evoluzione della parodontite possiamo proseguire con il passaggio successivo della visita parodontale ovvero il sondaggio parodontale.
Il dentista inserisce delicatamente una sonda di metallo, millimetrata e con la punta arrotondata (detta sonda parodontale) tra il dente e la gengiva al di sotto del margine gengivale per misurare la profondità della tasca.
Normalmente il solco gengivale è profondo dai 2 ai 3 millimetri quindi dai 4 millimetri ed oltre siamo in presenza di, rispettivamente, gengivite o parodontite.
Il sondaggio parodontale è una procedura che il dentista ripete per tutti i denti all’interno della bocca ed in più punti per ciascun tende proprio poiché la parodontite non si presenta in maniera uniforme su tutte le superfici bensì potrebbe essere molto più aggressiva in posizione interdentale piuttosto che linguale o viceversa.
Ogni misurazione è annotata scupolosamente sulla cartella parodontale affinché durante e dopo la cura sia possibile stimare il grado di guarigione delle gengive.
Nel lcorso della visita parodontale è’ diventato sempre più frequente utilizzare la macchina fotografica digitale per avere un riscontro visivo dello stato delle gengive prima e dopo la parodontite.
Valutazioni complementari
Durante la visita parodontale, il dentista verifica anche ulteriori parametri che permettano di valutare oggettivamente lo stato di salute della bocca del paziente. Ad esempio:
Sanguinamento gengivale dopo il sondaggio (BOP = bleeding on probing)
Attesta semplicemente il sanguinamento dopo il sondaggio gengivale.
E’ importante sottolineare che il sanguinamento delle gengive non è dovuto all’azione meccanica della sonda all’interno delle tasche al disotto del solco gengivale bensì all’infezione parodontale da cui è affetto il paziente. Il sondaggio parodontale, di per se, è un esame totalmente indolore.
Indice di placca batterica (PlI = Plaque Index)
Il medico annota sulla cartella parodontale se sui denti del paziente è possibile evidenziare la presenza di placca batterica o tartaro ed in che quantità.
La visita parodontale determina, quindi, anche l’indice di placca (placca assente indice = 0; placca evidenziata utilizzando la sonda, indice = 1; placca visibile ad occhio nudo, indice = 2; quantità importante di placca indice = 3)
Indice di mobilità dentale
La parodontite, come sappiamo, mina la stabilità dell’elemento dentale che ne è affetto poiché attacca direttamente i sostegni di quest’ultimo e “sgretola” l’osso alveolare in cui il dente stesso risiede fino a determinarne la caduta.
La mobilità dentale, tuttavia, non si verifica da un giorno all’altro bensì si tratta di una progressione lenta ed inesorabile che può essere fermata e riconvertita se presa in tempo e con le giuste terapie.
L’indice di mobilità dentale misura il grado di mobilità del dente all’interno del suo alveolo e va da “1” a “3”:
- grado 1
se il dente si muove in direzione orizzontale per 0.2 – 1 mm; - grado 2
se il dente si muove in direzione orizzontale per più di 1mm; - grado 3
se è mobile anche in direzione verticale.
Cambiamento del colore dei denti
A causa della cospicua presenza di tartaro sia sotto ma soprattutto sopra il solco gengivale, i denti tendo a cambiare colore, ad ingiallirsi e con l’andare del tempo a diventare sempre più scuri indicando la presenza distruttrice della piorrea ed evidenziano i danni da essa prodotta a livello estetico oltre che funzionale.
Presenza più o meno marcata di alitosi
La visita parodontale completa prende in considerazione anche gli aspetti “collaterali” della parodontite ed uno di questi è senza ombra di dubbio la presenza di alitosi.
La placca batterica ed il tartaro solidificato alla base dei denti sono un ricettacolo di residui di cibo, di batteri che consumano zuccheri e producono acidi e tossine, tutti questi elementi contribuiscono alla modificazione, in peggio, dell’alito del paziente.
L’alito pesante è un effetto della parodontite che provoca notevoli disagi per chi ne è affetto poiché influenza negativamente i rapporti con gli interlocutori che si accorgono immediatamente del cattivo odore, si creano così situazioni di imbarazzo.
Presenza di manufatti protesici inadatti
L’infiammazione delle gengive ed il successivo peggioramento in parodontite può essere causato anche da incongruenze tra ricostruzioni protesiche e gengiva.
Quando la protesi dentarie od i restauri di tipo conservativo non sono stati ben calibrati possono creare zone in cui è difficile arrivare con lo spazzolino per la quotidiana igiene orale e, quindi, la placca può annidarsi indisturbata e procedere con la sua azione infiammatoria (ai danni dei tessuti molli) e corrosiva ai danni dei denti (carie).
Studio delle radiografie
L’ultimo step della visita parodontale consiste nell’analisi del cosiddetto “full endorale” ovvero una serie di radiografie endorali eseguite una di seguito all’altra di tutti i denti che permetta al dentista di valutare la situazione ossea attorno ai denti. In altre parole, le radiografie permettono di capire esattamente quanto l’azione distruttiva della parodontite abbia danneggiato gli alveoli all’interno dei quali alloggiano le radici dei denti.
Compilazione della cartella parodontale
Tutti i rilevamenti e gli esiti degli esami fatti durante la visita parodontale e che abbiamo descritto fino a questo momento costituiscono il contenuto della cartella parodontale che entra di diritto nella documentazione personale del paziente.
La cartella parodontale fornisce un quadro preciso riguardo le situazione in cui versa la bocca del paziente inoltre, serve anche e soprattutto per individuare la corretta terapia da intraprendere per curare la parodontite nonché per verificare nel tempo l’andamento della patologia in seguito alle cure apportate e nel contesto di un riesame.
Il mercato ha studiato appositi software anche per la branca della parodontologia e non è raro che il medico preferisca annotare i dati su una cartella parodontale digitale anziché cartacea.
Colloquio col paziente
Il colloquio iniziale tra dentista e paziente prende il nome di esame soggettivo ed ha lo scopo di portare il medico a conoscenza dei disagi/sintomatologia percepita o constatata dal paziente stesso.
Il colloquio che scaturisce, invece, dopo aver completato la visita parodontale ed i relativi esami e valutazioni descritte in precedenza in questo articolo, quindi dopo che il dentista abbia redatto la cartella parodontale, ha lo scopo di descrivere al paziente l’iter terapeutico individuato dal parodontologo per curare la parodontite o piorrea.
Il dentista potrebbe decidere per una cura antibiotica complementare, quindi indirizzare il paziente per un test microbiologico allo scopo di individuare le differenti specie di batteri patogeni che hanno colonizzato le tasche gengivali.
In odontoiatria, non tutti i medici concordano sull’efficacia dell’utilizzo degli antibiotici per debellare la malattia parodontale; ecco perché abbiamo preparato un articolo dal titolo “parodontite: antibiotici si o no ?” in cui sono descritte le motivazioni a sostegno e contro l’utilizzo della terapia antibiotica.
HAI GIA’ LA PARODONTITE?
La parodontite è una grave infiammazione del parodonto ovvero degli elementi che sostengono il dente quali la gengiva, il legamento parodontale e l’osso alveolare. Si manifesta a causa della placca batterica sedimentata che infiamma le gengive senza comportare dolore e con sintomi come sanguinamento, gonfiore gengivale, alitosi e, nei casi più gravi anche mobilità dentale.
Curare la parodontite è possibile e può essere fatto tramite la rimozione del tartaro fonte di infezione sia sopra che sotto le gengive. In caso di recessione gengivale importante e notevole riassorbimento osseo la terapia da adottare prevede l’utilizzo della chirurgia orale per la cura completa della parodontite.
Che cos’è il parodonto ?
Dall’articolo “anatomia di un dente” sappiamo che, esternamente, un elemento dentale è suddiviso in tre differenti parti: la corona, ovvero la parte visibile del dente; la radice, che è quella parte che non vediamo poiché scompare all’interno della gengiva ed il colletto cioè quella zona in cui la corona lascia il posto alla radice e lo smalto al cemento radicolare.
Il dente è alloggiato all’interno della cavità ossea mascellare chiamata alveolo.
Allo scopo di mantenere il dente saldo nell’alveolo e permettergli di sopportare i carichi masticatori, esiste tutta una serie di fibre cha partono dal cemento radicolare e concludono nel tessuto che circonda il dente, esse costituiscono il legamento parodontale.
A livello del colletto, le fibre del legamento parodontale collegano la parte non visibile del dente alla gengiva formando il solco gengivale che impedisce alle sostanze esterne di penetrare lungo la radice.
Adesso diventa facile rispondere alla domanda iniziale; il parodonto è formato da: gengiva, osso alveolare e legamento parodontale. La parodontite, a vari gradi, colpisce tutti questi tessuti provocando l’instabilità del dente favorendone la caduta.
Cause della parodontite
La causa principale della formazione della parodontite è la scarsa igiene orale domiciliare che permette la formazione della placca batterica da cui le tasche gengivali, il tartaro e l’infiammazione dei tessuti parodontali.
Dopo ogni pasto il Ph della bocca si altera soprattutto se consumiamo zuccheri e può capitare che qualche residuo di cibo rimanga tra i denti. In queste condizioni si sviluppa la placca batterica che aderisce alla superficie dei denti (soprattutto sulle superfici interdentali ed occlusali) e si insinua all’interno del solco gengivale. I batteri iniziano così a produrre sostanze chimiche (in maggioranza acidi) altamente irritanti per le gengive che si infiammano e danno vita alla gengivite.
Se la placca batterica non viene rimossa attraverso l’igiene orale quotidiana, l’infiammazione gengivale viene continuamente alimentata e le fibre del legamento parodontale tendono ad essere gravemente compromesse tanto da permettere ai batteri di “scavare” all’interno del solco gengivale formando delle vere e proprie tasche gengivali (o tasche parodontali) all’interno delle quali non è possibile arrivare con il semplice spazzolino o il filo interdentale per rimuovere la placca.
Con il tempo la placca sedimenta e mineralizza formando il tartaro il quale può essere rimosso soltanto attraverso manovre di pulizia professionale dei denti mentre, se non rimosso, l’azione dei batteri patogeni in esso contenuti continua indisturbata fino a dar vita alla parodontite grave ovvero l’infezione si propaga a tutti i tessuti parodontali minando la stabilità dell’elemento dentale che è condannato a cadere o costringe il dentista ad un’inevitabile estrazione del dente colpito ancorchè sano (non compromesso dalla carie).
Cause complementari
Dal paragrafo precedente possiamo asserire che la placca batterica è la principale responsabile dell’infiammazione gengivale che, aggravandosi, sfocia in gengivite e poi in parodontite. L’accumulo di placca è indice inequivocabile di scarsa igiene orale.
Esistono, tuttavia, cause complementari o concause che contribuiscono a vario grado alla comparsa di questa fastidiosa malattia delle gengive. Vediamone alcune insieme:
sbalzi ormonali
in alcuni periodi della vita di un individuo può capitare che si verifichino delle fluttuazioni anche importanti dei livelli ormonali e questo capita sicuramente durante la pubertà quando I caratteri sessuali secondari iniziano a comparire in seguito appunto della stimolazione ormonale.
In gravidanza molte donne accusano maggior secchezza delle fauci (xerostomia) o una sostanziale modificazione della saliva che diventa meno liquida e, quindi, perde il suo naturale potere di contribuire a rimuovere micro particelle di cibo residuate tra i denti risultato, magari, di spuntini notturni che non prevedono lo spazzolamento dei denti nell’immediato.
Anche la menopausa per le donne e l’andropausa per gli uomini sono momenti di riassetto ormonale e, come tali, periodi in cui, indirettamente, anche la bocca e le gengive ne risentono.
Predisposizione genetica
Si stima che il 30% della popolazione erediti geneticamente la predisposizione ad ammalarsi di parodontite quindi, anche in persone estremamente accorte nel mantenere puliti i denti si possono registrare casi infiammazioni gengivali serie.
Abuso di alcolici e fumo di sigaretta
il fumo di sigaretta tende a favorire in modo determinante l’insorgenza della parodontite nonché del recesso gengivale;
Patologie sistemiche
la parodontologia ha ormai verificato che persone affette da diabete hanno molta più probabilità di altre di soffrire di parodontite (soprattutto diabete scompensato);
Difese immunitarie deboli
Ogni giorno le nostre difese immunitarie ci proteggono da una quantità spaventosa di batteri potenzialmente pericolosi che il nostro corpo riesce a combattere proprio in virtù delle difese sviluppate durante l’evoluzione dell’uomo ed all’adattamento all’ambiente circostante.
Tuttavia, in periodi di forte stress le nostre difese si abbassano, i batteri hanno la meglio ed iniziano la loro azione patogena. Anche l’immuno-deficienza-acquisita o HIV od anche AIDS contribuisce alla comparsa e proliferazione della parodontite poiché rende il nostro corpo più debole ed incapace di respingere gli attacchi quotidiani.
Sintomi della parodontite
La parodontite è una malattia ambigua poiché non è caratterizzata dal dolore proprio del mal di denti come ad esempio nel caso della pulpite e quindi il paziente posticipa il più possibile la visita dal dentista.
Esistono, comunque, alcuni campanelli d’allarme che devono essere tenuti in considerazione come ad esempio il sanguinamento delle gengive specie se spontaneo.
Abbiamo deciso di suddividere i sintomi in base alla gravità della parodontite ma bisogna tenere a mente che detta malattia può portare alla caduta dei denti anche senza mostrare alcun sintomo.
Stadio iniziale
- Modesto sanguinamento delle gengive a seguito dell’uso dello spazzolino da denti;
- Cambiamento del colore delle gengive che da rosa diventano rosse (arrossamento gengivale);
- Leggero gonfiore delle gengive;
- Alitosi di modesta entità;
- Cambiamento del gusto dei cibi.
Stadio avanzato
- Il sanguinamento si fa più frequente ed anche spontaneo ovvero senza una causa scatenante;
- Si assiste alla recessione gengivale, le gengive si accorciano lasciando scoperto il cemento radicolare a cui si salda più placca batterica che, in breve, diventa tartaro;
- Riassorbimento dell’osso alveolare con conseguente notevole mobilità degli elementi dentali colpiti;
- Sporadicamente si assiste al cambiamento di posizione da parte di alcuni denti che pregiudica la corretta occlusione e masticazione (la cui correzione chiama in causa le procedure di ortodonzia);
- L’alito cattivo si fa più marcato e persistente.
Diagnosi e terapie
Diagnosticare una parodontite è, oggi, un compito abbastanza facile per qualsiasi dentista che possa definirsi tale poiché in presenza di sanguinamento gengivale, modificazione del colore dei tessuti, recessione gengivale e quant’altro, la diagnosi preliminare è più che immediata tuttavia, per individuare la terapia corretta è necessaria una visita parodontale accurata che permetta al parodontologo di stabilire se intervenire con le consuete manovre di eliminazione del tartaro sopra e sottogengivale oppure, in caso di tasche gengivali molto profonde ed importante recesso gengivale nonché osseo, non sia preferibile adottare la chirurgia per curare la parodontite.
Spetta comunque sempre al paziente prendere in seria considerazione i campanelli di allarmi come l’arrossamento dei tessuti ed il loro sanguinamento e fissare l’appuntamento con il dentista allo scopo di intervenire subito per curare la parodontite sul nascere anziché dover affrontare lunghe e fastidiose cure con il rischio di non poter sanare completamente e definitivamente le proprie gengive.
Prevenire la parodontite
La parola d’ordine per la prevenzione della parodontite è “igiene orale quotidiana”.
Spazzolino da denti, filo interdentale e collutorio antiplacca sono le uniche armi che abbiamo per mantenere puliti i nostri denti e sane le gengive.
Con la pulizia professionale dei denti, l’igienista dentale od il dentista, riesce a capire se commettiamo degli errori nella pratica quotidiana ed eventualmente a rimuovere il tartaro stratificato che può essere asportato solo con gli strumenti professionali di cui è dotato lo studio dentistico.
Nel caso di sospetto di particolare predisposizione alla parodontite, è consigliabile effettuare un semplicissimo test genetico chiamato (ParoGen® Test), totalmente indolore, che prevede il prelievo di una modesta quantità di saliva.
Seguendo il semplice programma di visite di controllo e d’igiene proposto dal medico, è possibile azzerare o quasi le possibilità che una gengivite diventi parodontite o che un piccola carie possa diventare un cratere tale da implicare la devitalizzazione o, peggio, l’estrazione del dente.
LA PIORREA AVANZA? DESIDERI UNA SOLUZIONE DI IMPLANTOLOGIA DENTALE A PADOVA?
Con il termine piorrea si indica il complesso di patologie ad eziologia batterica che colpiscono a vario grado gli elementi che del parodonto ovvero: gengive, legamento parodontale ed osso alveolare.
Il parodonto, nel suo insieme, tiene i denti saldi all’interno degli alveoli delle ossa mascellari (mandibola e mascella) ma se questo è compromesso lo sono anche i denti a tal punto che la piorrea può essere tranquillamente definita come la causa principale della perdita prematura degli elementi dentali.
La parola piorrea è quella più utilizzata nel parlare comune mentre nell’ambito della parodontologia, la branca dell’odontoiatria che si occupa appunto della salute del complesso parodontale, tale parola è stata definitivamente soppiantata dal sostantivo parodontite che meglio si relazione ed individua il parodonto come zona interessata dalla patologia e dalle terapie per debellarle.
Si calcola che al mondo, circa il 60% della popolazione (dei Paesi industrializzati) soffra di piorrea a partire dai 50 anni anche se è presente una forma molto aggressiva che colpisce i bambini ed i giovani.
Cause della piorrea
La piorrea è formata da diverse concause di cui la principale è la cattiva igiene orale domiciliare infatti, a seguito dell’insufficiente spazzolamento dei denti e del mancato utilizzo quotidiano del filo interdentale, la placca aderisce alle superfici dei denti e penetra all’interno del solco gengivale.
Mantenendo abitudini igieniche scorrette, i batteri presenti nella placca adesa ai denti ed al di sotto delle gengive producono acidi e tossine che infiammano le gengive. Se la causa dell’infiammazione non viene rimossa, l’infiammazione diventa cronica e si instaura la piorrea.
Non è finita qui, i microrganismi patogeni “scavano” all’interno delle gengive e formano le cosiddette tasche gengivali che si formano tra il dente ed il tessuto molle.
A questo punto le gengive non si presentano più toniche, perfettamente attaccate ai denti e dal colorito rosaceo; bensì sono rosse, gonfie e staccate dal dente. E’ frequente anche la recessione gengivale che lascia scoperto parte del cemento radicolare e quindi espone l’elemento dentale al rischio carie.
Piorrea: sintomi
La piorrea è una malattia silente e quasi asintomatica per cui il soggetto colpito può anche non avvertire alcun disagio o dolore (si parla di dolore da mal di denti) fino a quando le tasche non abbiano raggiunto una profondità tale da permettere all’infezione di arrivare fino all’osso e di provocarne il riassorbimento lasciando la radice dei denti priva di supporto.
A questo punto la piorrea diventa sintomatica ovvero il soggetto si accorge che qualcosa non va poiché i denti cominciano ad avere un’eccessiva mobilità soprattutto quando devono fronteggiare i carichi masticatori.
Allo stadio più avanzato la piorrea presenta i seguenti sintomi:
- gengive arrossate;
- Infiammazione gengivale;
- Tartaro giallo o marrone sedimentato alla base dei denti e sotto-gengivale (tartaro nero);
- Pus all’interno delle tasche gengivali e tessuto necrotico di cui fa parte anche un sottilissimo;
- Strato di cemento radicolare rammollito dalla malattia;
- Estrema mobilita dentale.
Sintomi della piorrea
Nella fase iniziale la piorrea ha sintomi sovrapponibili a quelli della classica gengivite anche perché, lo ribadiamo, la piorrea non è altro che lo stadio successivo della gengivite.
Per non rimanere nel vago, i principali sintomi della piorrea o gli elementi che fanno presupporre la presenza della malattia parodontale sono:
- sanguinamento delle gengive (spontaneo od a seguito di stimoli come lo spazzolamento dei denti);
- presenza di tartaro soprattutto in posizione interdentale (classica prova di cattiva igiene orale);
- Alitosi cronica innescata dai gas che si sprigionano dal tartaro;
- denti che si muovono
- In determinati ambiti è possibile la formazione di ascesso dentale;
Questi campanelli di allarme non devo essere sottovalutati ed in presenza di tali sintomi o solo alcuni di essi, è bene recarsi dal dentista per una visita al fine di prevenire la perdita di uno o più denti e di dover ricorrere anzitempo alla protesi mobile o alle soluzioni offerte dall’implantologia.
Implantologia Padova – Diagnosi
Autodiagnosi della piorrea
In presenza dei sintomi elencati nel paragrafo precedente, il soggetto colpito deve subito richiedere una visita e non lasciar correre, come spesso accade, per la mancanza di dolore.
Diagnosi del dentista
Un dentista che si possa definire tale si accorge immediatamente della presenza di gengivite oppure della già avvenuta trasformazione di quest’ultima in piorrea.
Per una diagnosi accurata e scrupolosa il medico rimanderà il paziente ad una visita parodontale in cui il parodontologo effettuerà il sondaggio delle tasche e la compilazione della cartella parodontale (detta anche charting). Solo dopo tale specifica visita è possibile avere un quadro complessivo della gravità a cui è arrivata piorrea nella bocca del paziente e preventivare la terapia più adatta a risolvere il caso in esame.
Terapie
La moderna parodontologia offre oggi differenti terapia attuabili per debellare definitivamente la piorrea e la scelta di una piuttosto che di un’altra dipende essenzialmente dal grado di aggressione della malattia e dei tessuti colpiti. A tale proposito abbiamo preparato un articolo dal titolo “curare la piorrea” che descrive nel dettaglio le differenti cure possibili.
Oltre alle classiche e più che collaudate terapie esiste anche la possibilità di utilizzare il laser per la cura della piorrea.
Mantenimento dei risultati
Una volta debellata la malattia, non si è immuni per sempre dalla sua ricomparsa, i risultati raggiunti con fatica, dolore/disagio, tempo e, soprattutto soldi, detti risultati vanno mantenuti quindi il paziente deve assolutamente cambiare il modo di prendersi cura dei propri denti e delle gengive.
In altre parole, deve imparare a spazzolare i denti correttamente e ad utilizzare il filo interdentale quotidianamente. A queste buoni abitudine si devono aggiungere le sedute di igiene orale professionale a cui sottoporsi annualmente (ma sarebbe più consigliato farle con maggiore frequenza).
Conclusioni
Oggi, al contrario di pochi anni fa, dalla piorrea, si può guarire definitivamente a patto che la malattia sia presa in tempo e non all’ultimo momento quando i denti sono completamente ricoperti di tartaro e totalmente mobili all’interno dell’alveolo. In questi casi estremi il dentista può solo procedere con l’estrazione del dente o dei denti colpiti che comunque sarebbero espulsi in maniera naturale.
SE LA PIORREA PARODONTITE ORMAI E’ AVANTI E I DENTI SONO MOBILI, L’UNICA SOLUZIONE E’ L’IMPLANTOLOGIA DENTALE A CARICO IMMEDIATO:
- CHE COSA E’ L’IMPLANTOLOGIA?
- COME AVVIENE?
- FA’ MALE L’INTERVENTO CON INSERIMENTO IMPIANTI DENTALI?
- QUANTO DURA L’INTERVENTO DI IMPLANTOLOGIA DENTALE?
- CHI PUO’ FARE L’IMPLANTOLOGIA DENTALE?
l’implantologia a carico immediato consente di inserire gli impianti dentali e, nella stessa seduta, fissare la protesi, in molti casi si tratta di una protesi provvisoria.
Con questa tecnica implantare il paziente può lasciare lo studio dentistico con i nuovi denti in bocca o, al massimo, attendere le 24 ore successive per finire il lavoro.
Il carico immediato permette differenti tipi di riabilitazione, può essere utilizzato per un singolo dente, per un ponte dentale oppure per un’intera arcata od entrambe quando la persona richiedente è completamente senza denti, edentulia completa.
Come si effettua il carico immediato ?
Abbiamo pensato di descrivere nei minimi dettagli tutti i singoli passaggi che caratterizzano l’intervento di implantologia per ottenere i denti nella stessa seduta in cui si inseriscono i perni in titanio.
Consigliamo di approfondire l’argomento con i dentisti a cui chiederete il preventivo dei costi.
Fase 1: Verifica della quantità ossea
La condizione necessaria e sufficiente per poter eseguire il posizionamento della protesi sugli impianti nella stessa seduta è la giusta quantità di osso a disposizione dell’implantologo.
Se tale quantità manca è necessario ricrearla con interventi come il rialzo del seno mascellare oppure innesti di materiale osteoinduttivo (che favorisce la formazione di nuovo osso).
Per verificare lo stato dei mascellari, il dentista sottopone il candidato ad un esame volumetrico tridimensionale chiamato Tomografia Computerizzata 3D od anche Dentalscan Cone Beam 3D
Fase 2: estrazione dei denti residui
Dopo aver somministrato l’anestesia locale, l’intervento inizia subito con l’estrazione degli ultimi elementi dentali presenti nel cavo orale seguita dalla bonifica di tutta la bocca.
E’ necessario eliminare i residui di materiale infetto ad esempio se i denti naturali sono molto cariati oppure affetti da parodontite.
In quest’ultimo caso, il dentista provvede ad asportare anche parti di tessuto molle, gengiva, che potrebbe veicolare nuova infezione alle viti.
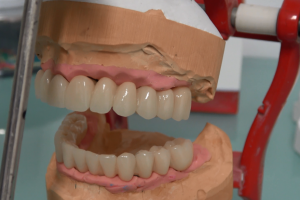
Fase 3: presa delle impronte
Una volta risanata tutta la bocca, è il momento della presa delle impronte dentali con particolare riferimento alle altezze per il calcolo della quantità di gengiva finta e della misura dei denti protesici.
Se i mascellari e le gengive sono in buone condizioni, la flangia finta rosa non è necessaria.
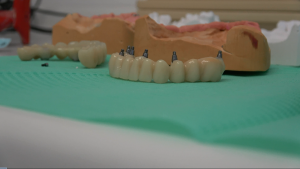
Con le impronte, l’odontotecnico può cominciare subito la costruzione della protesi fissa in modo che sia pronta una volta terminata la fase implantologica vera e propria.
Fase 4: inserimento degli impianti per il carico immediato
Questo è il momento più importante di tutta la procedura implantologica poiché l’odontoiatra comincia a perforare l’osso con frese via via di misura maggiore fino ad arrivare a quella propria della vite che si deve utilizzare.
Finita la preparazione dell’osso ricevente, inizia l’avvitamento dell’impianto che può essere fatto attraverso un avvitatore motorizzato e collegato ad un misuratore elettronico della forza oppure con uno strumento manuale con tacche chiamato cricchetto o torque.
Indipendentemente dalla modalità di inserimento scelta, il successo del carico immediato si realizza solo se il dentista può avvitare l’impianto con una forza pari o superiore a 35 Nm (Newton metri) a volte si utilizza la sigla Ncm (Newton per centimetro).
Sotto tale misura gli impianti non avrebbero la stabilità necessaria per supportare la protesi durante la masticazione e tutta la riabilitazione implanto-protesica fallirebbe.
L’alternativa è quella di adottare fin da subito il carico differito.
Una volta che gli impianti sono in sede, il medico e l’odontotecnico prendono nuovamente le impronte per trasferire sulla protesi la posizione degli impianti e creare i fori in cui andranno inserite le viti di fissaggio della protesi.
Fase 5: posizionamento della protesi
Tutto è pronto, il paziente può finalmente ricevere i nuovi denti che saranno avvitata agli impianti immediatamente.
L’ultimo step è quello di controllare il bilanciamento dell’occlusione.
Con una strisciolina di carta colorata tra le due arcate, il medico chiede di aprire e chiudere la bocca.
Se ci sono punti di precontatto, essi si colorano ed il dentista può smussarli con il trapano a turbina.
Vantaggi dell’implantologia a carico immediato
I tempi di realizzazione dei lavori sono estremamente ridotti. Si ottengono i denti subito od entro, al massimo 24, 48 ore;
riduzione dello stress operatorio e post operatorio per la persona che affronta l’intervento che esce dallo studio del dentista con i nuovi denti già in bocca e perfettamente funzionanti;
Il paziente non è costretto a lunghi periodi di disagio sociale e funzionale a causa della mancanza degli elementi dentali;
inserire gli impianti e posizionare la protesi in un’unica volta, permette la riduzione dei costi poiché si concentra tutto il lavoro in una sola seduta oltre a quelle successive di controllo.
Questo implica meno appuntamenti, meno anestesia, meno assistenza da parte dell’odontoiatra (assistenti), meno esami radiologici per verificare il grado di osteointegrazione ed il tutto determina una diminuzione del prezzo per il paziente.
Nessuna attesa per i tempi di osteointegrazione in cui è necessario portare una protesi mobile totale (dentiera) per poter mangiare e parlare correttamente sentendosi a disagio.
Comportamenti da tenere dopo l’intervento
Nei primi 20 giorni l’implantologo prescrive l’utilizzo di un collutorio alla clorexidina allo 0,2% da utilizzare almeno una volta al giorno per risciacqui dopo aver pulito i denti.
Lo scopo della clorexidina è quello di disinfettare le ferite delle gengive e di abbattere la percentuale di batteri che potrebbero dar luogo ad infezione.
Spazzolare la protesi caricata immediatamente come si faceva con i denti naturali quindi con uno spazzolino a setole medie o morbide e dentifricio.
L’acquisto di un idropulsore è vivamente consigliato specialmente poiché gli ultimi modelli hanno un’ottima pressione e capacità di rimuovere i resti di cibo rimasti tra la le gengive e il manufatto protesico.
Per le prime 3 settimane è consigliato non far uso di filo interdentale e scovolino poiché si corre il rischio di strappare i punti di sutura
Subito dopo l’intervento è bene scegliere un’alimentazione che prediliga cibi morbidi;
Ogni 3 mesi è necessario recarsi presso la clinica odontoiatrica per effettuare il controllo e, se necessaria, anche la pulizia della protesi fissa. Successivamente, la frequenza delle visite può essere portata a 2 volte all’anno.
Carico immediato post-estrazione
Le viti in titanio possono essere inserite immediatamente dopo l’estrazione dei denti naturali o parti di essi.
Si tratta di impianti post-estrazione progettati appositamente per essere inseriti subito dopo l’estrazione del dente. La superficie porosa di tali perni favorisce l’integrazione con l’osso.
Gli impianti post-estrazione garantiscono, da subito, la stabilità necessaria per contrastare i carichi masticatori.
Controindicazioni
Fino a qualche anno fa, alcune malattie sistemiche come il diabete e l’osteoporosi erano viste come delle serie controindicazioni all’implantologia soprattutto a causa dei medicinali assunti per tenerle sotto controllo. Pensiamo, ad esempio, a chi è in cura con corticoidi e bifosfonati.
Oggi anche chi soffre di tali patologie ha la possibilità di ottenere i nuovi denti subito, è necessario affrontare l’argomento con il dentista scelto per trovare la giusta strada ed arrivare all’esito desiderato.
Il candidato ideale
Il candidato ideale è la persona in buona salute, con un quantità di osso mandibolare o mascellare sufficiente a garantire la stabilità immediata dell’impianto (si parla di 35 o 40 Nm – Newton Metri), non fumatore, non affetto da patologie che abbassano le difese del nostro corpo (HIV), non in cura con radiofrequenza.
Chi NON può sottoporsi al carico immediato ?
Fondamentalmente ci sono poche caratteristiche che il clinico deve confermare per poter procedere ovvero:
- i bambini e gli adolescenti non possono essere trattati poiché non hanno ancora completato lo sviluppo;
- le persone con mascellari molto atrofizzati devono preventivamente sottoporsi al reintegro con innesti di materiale biocompatibile;
- Chi soffre di bruxismo (digrignamento dei denti durante il giorno o la notte) deve prima risolvere il problema con speciali bite da portare di notte altrimenti i continui micromovimenti non permetterebbero la corretta guarigione;
- Le gravi malocclusioni devono prima essere affrontate dal punto di vista ortodontico e solo dopo si può procedere con l’implantologia.
I costi del carico immediato
Diciamo subito che la procedura implantologica descritta in questo articolo rappresenta un metodo di lavoro non un prodotto come un impianto oppure la ceramica per i denti protesici quindi non ha un prezzo a se stante.
Esistono, invece, offerte complete di riabilitazione per un solo dente fino ad entrambi le arcate.
APPROFONDISCI I PREZZI DELL’ IMPLANTOLOGIA PADOVA