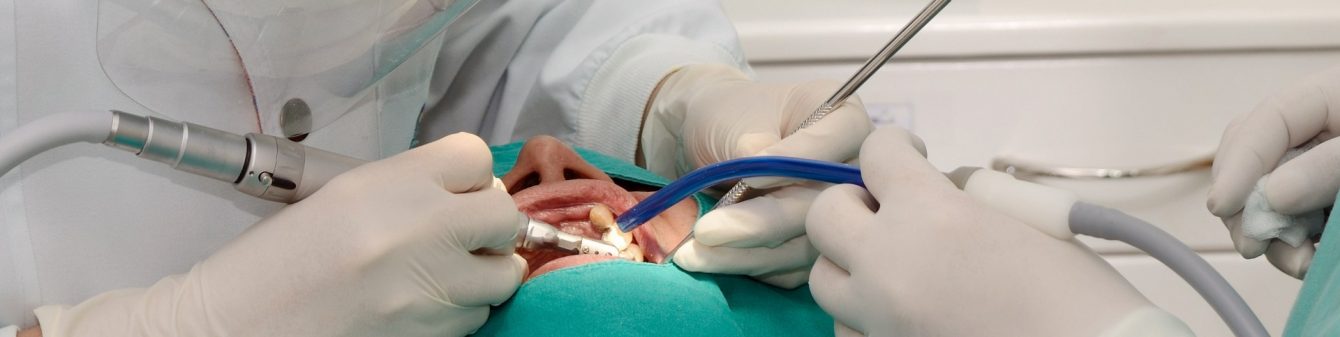
Gli impianti dentali sono delle viti in titanio utilizzate per sostituire le radici dei denti mancanti.
Le viti hanno una forma conica o cilindrica con lunghezza e diametro variabili in base alle necessità.
Il dentista può inserire gli impianti sia nella mascella sia nella mandibola.
Lo scopo del loro utilizzo è quello di sostenere una singola capsula, un ponte di 3 o 4 elementi oppure un’intera arcata quando mancano tutti i denti (edentulia completa).
Altro beneficio attribuibile alle riabilitazioni implanto-protesiche è che, rallentando il riassorbimento del tessuto osseo, prevengono l’invecchiamento prematuro e contribuiscono a mantenere i tratti del viso.
Riabilitando la corretta masticazione, i muscoli facciali tornano tonici a tutto vantaggio della pelle che risulta più tesa, fresca e giovane.
Dal punto di vista pratico è bene affidarsi ad un implantologo specializzato cioè un laureato in odontoiatria che abbia anche frequentato con profitto la scuola di specializzazione in implantologia
Quanti impianti dentali servono ?
La risposta a questa domanda è strettamente legata al caso specifico che il dentista si trova ad affrontare.
Solo dopo un’attenta diagnosi il medico può prospettare al paziente diverse soluzioni implantologiche per la sostituzione dei denti mancanti.
Di seguito riportiamo i casi più frequenti in cui è possibile utilizzare impianti dentali in titanio in sostituzione dei denti persi prematuramente:
Sostituire un dente
In mancanza di un solo dente le soluzioni sono principalmente due: un ponte dentale in cui gli elementi dentali contigui sorreggono quello mancante
I denti sani che fanno da pilastro devono essere preparati (limati e ridotti a monconi) ed è un vero peccato.
La seconda soluzione prevede l’inserimento di un solo impianto dentale sormontato da un moncone o abutment a cui il dentista fissa la capsula o corona protesica personalizzata.
Per sostituire più denti adiacenti
Per sostituire 3 o 4 denti adiacenti si usa il ponte sorretto da impianti dentali che svolgono il compito di pilastri di sostegno.
E’ possibile aggiungere uno o più impianti nel mezzo per irrobustire la struttura che deve resistere alle forze esercitate durante la masticazione.
Per supportare un’arcata completa
In presenza di pochi denti mal ridotti oppure in totale assenza di elementi dentali, l’implantologia prevede la riabilitazione di tutta la bocca.
La soluzione più comune è il ponte circolare completo su 4, 6 o 8 viti (raramente si arriva a 10).
Il numero di impianti dentali necessari non è quasi mai in rapporto di 1:1, un dente un impianto.
Una sola vite ha la capacità di supportare più di un elemento dentale finto.
Se le gengive del ricevente sono ancora in buono stato, il ponte completo non ha la classica gengiva rosa (detta flangia).
I nuovi denti protesici escono direttamente dalle gengive del paziente senza la necessità di ricoprirle.
Per ancorare una protesi fissa
In caso di edentulia totale (mancanza di tutti i denti) ed in presenza di importante recessione gengivale ed ossea, la soluzione è la protesi fissa con flangia Toronto Bridge.
Bastano 4 o 6 impianti dentali per ogni arcata.
La flangia ha lo scopo di nascondere gli impianti e permette di utilizzare denti della giusta misura.
Mancando tessuto osseo, lo spazio vuoto risultante viene colmato dalla gengiva finta.
Se così non fosse, il dentista sarebbe costretto ad utilizzare denti più lunghi con grave compromissione estetica.
Per stabilizzare la dentiera
La vecchia dentiera, quella che i nostri nonni mettevano nel bicchiere sul comodino prima di andare a dormire, è ormai in disuso.
La protesi mobile, infatti, comporta notevoli problemi di masticazione ma anche di fonetica.
La mancanza di denti è la causa principale del riassorbimento dei mascellari che, assottigliandosi, provocano la profonda modificazione dei tratti del viso.
Una persona senza denti appare più vecchia di quella che è in realtà.
Oggi si preferisce fissare la dentiera con impianti dentali creati appositamente che lasciano al portatore la possibilità di rimuoverla per l’igiene quotidiana.
In questo caso si parla di overdenture su mini impianti dentali con barra o con testa sferica e di protesi totale removibile o semifissa.
Struttura di un impianto dentale
Com’è fatto un singolo impianto dentale ?
In base all’immagine pubblicata sopra, distinguiamo 4 parti fondamentali:
1 Impianto, vite o fixture
L’impianto dentale vero e proprio, detto anche fixture o vite, è la parte che il dentista inserisce all’interno dei mascellari ed ha forma cilindrica o conica del tutto simile alla radice di un dente naturale.
La superficie della vite non è liscia bensì caratterizzata da elementi che migliorano la ritenzione della fixture stessa.
Tali elementi variano da produttore a produttore ma, in generale, possiamo trovare caratteristiche comuni.
La filettatura e le scanalature offrono maggiore superficie di contatto al nuovo tessuto osseo che va ad imprigionare l’impianto rendendolo ben saldo nell’alveolo.
Alcuni trattamenti come: anodizzazione, mordenzatura con acidi e sabbiatura, rendono rugosa o porosa la superficie implantare.
L’irregolarità della superficie implantare è osteoinduttiva poiché favorisce e velocizza il processo di osteointegrazione a tutto vantaggio del paziente che vede diminuire i tempi di guarigione.
2 Abutment
L’abutment o moncone è chiamato componente trasmucoso poiché attraversa le gengive ed ha lo scopo di permettere la connessione con la corona singola, con il ponte oppure con la protesi completa.
Esistono abutment angolati a 45°, dritti, in ceramica, in zirconio ma i più utilizzati sono costruiti con il titanio.
Solitamente l’abutment è un componente a se, ma in alcuni casi può essere parte integrante dell’impianto e forma, con questo, un corpo unico.
3 vite di giuntura impianto-abutment
La piccola vite di giuntura tra impianto ed abutment serve solo nel caso in cui quest’ultimo non faccia parte integrante dell’impianto.
Notiamo la mancanza della vite di connessione nei presidi in ceramica ed anche nei mini-impianti.
4 Protesi dentale
La protesi dentale non fa parte dell’impianto ma abbiamo voluto ugualmente inserirla in questa breve descrizione poiché completa il lavoro del dentista.
In base alla riabilitazione da eseguire, l’implantologo può connettere all’abutment, fissato sull’impianto dentale:
- una singola corona o capsula protesica;
- un ponte su impianti;
- un ponte circolare completo utilizzando viti di ritenzione o del cemento per assicurarla nel cavo orale del paziente
Quanto dura un impianto dentale ?
Tecnicamente l’impianto dentale dura tutta la vita nel senso che è difficilissimo che si verifichi un cedimento od una rottura.
In virtù della bassissima percentuale di rotture molte case produttrici possono permettersi di dare la garanzia a vita dei loro prodotti.
Bisogna, però, fare attenzione e capire bene cosa si intende per garanzia.
Alcuni produttori garantiscono l’integrità dell’impianto e non il fatto che esso rimanga saldamente ancorato al vostro osso per tutta la vita (dall’inserimento in avanti).
Esistono troppi fattori che influiscono sulla durata degli impianti dentali affinché si possa avere una garanzia a vita circa la buona riuscita dell’operazione nel lungo periodo (oltre 10 anni).
Statisticamente, un impianto dentale può durare anche 20 anni a patto di mantenere l’igiene dentale quotidiana, presentarsi alle visite di controllo ed effettuare la pulizia semestrale.
Quanto costano gli impianti dentali ?
In base ai listini pubblicati in rete da molti dentisti, abbiamo cercato di fare una media plausibile andando a ricercare anche le motivazioni di tali prezzi.
Diciamo subito che le nostre ricerche evidenziano una spesa minima di 450 Euro fino ad arrivare a 1350 Euro per ogni vite in titanio.
I prezzi indicati comprendono, di norma, il costo del solo impianto e non il lavoro finito compreso di materiali accessori ed indispensabili.
Quali altri costi ci sono e come mai tanta differenza di prezzo ?
Alla prima domanda rispondiamo che non sempre (quasi mai) nei listini è compreso il costo del moncone dell’impianto dentale e la corona o protesi in caso di arcata completa o parziale.
La differenza di prezzo sta nel fatto che alcune case produttrici investono molto denaro nella ricerca e nei test, soprattutto quelli commissionati a ditte terze che ne certificano i risultati.
Anche il marketing per promuovere un nuovo prodotto fa aumentare il costo degli impianti dentali su cui è spalmato il ricarico per rientrare dalle spese effettuate.
Titanio, zirconio e ceramica
Quali sono i principali materiali utilizzati oggi in implantologia ?
TITANIO
Il materiale in assoluto più utilizzato dai produttori di tutto il mondo è il titanio nella forma (CP4).
L’introduzione di questo metallo si deve alla scuola italiana di implantologia (Prof. Tramonte).
Il titanio è altamente biocompatibile con i tessuti con cui entra in contatto quindi non provoca allergie.
Un’altra caratteristica di questo metallo è la resistenza alle sollecitazioni bio-meccaniche (masticazione).
Da ultimo, ma non per importanza, il titanio favorisce l’osteointegrazione che è il processo di formazione di nuovo tessuto osseo, creato da cellule chiamate osteoblasti.
Il nuovo tessuto duro si posiziona attorno alla superficie dell’impianto per renderlo ben saldo, stabile e formare un tutt’uno con la mascella o la mandibola.
Dopo circa un mese dall’inserimento, è quasi impossibile estrarre la vite; questo a dimostrazione del fatto che le cellule che creanol nuovo tessuto lavorano correttamente.
Per velocizzare l’osteointegrazione e per aumentare il grado di ritenzione, la superficie delle viti non è più liscia come una volta bensì porosa (si parla di microporosità).
ZIRCONIO
Lo zirconio sembra essere una valida alternativa per la costruzione degli impianti dentali ma è ancora in fase di sperimentazione.
Finora non esiste una casistica di studio sufficientemente ampia ed approfondita da far ritenere lo zirconio migliore del titanio.
Le caratteristiche dello zirconio sono la maggiore biocompatibilità e la capacità di ritenere meno placca batterica.
Alcuni dentisti lo trovano più estetico poiché è un metallo bianco.
Bisogna però precisare che il colore dell’impianto non è una limitazione all’estetica poiché la vite deve essere inserita all’interno dell’osso e quindi risulta invisibile dall’esterno.
CERAMICA
Da qualche anno sono apparsi sul mercato anche gli impianti in ceramica compresi di abutment (monconi).
Le caratteristiche della ceramica sono simili a quelle dello zirconio ma, a differenza di quest’ultimo, il grado di resistenza alle sollecitazioni meccaniche è minore.
Il rischio di rotture, quindi, è elevato soprattutto quando il dentista deve lavorare il moncone in ceramica per adattarlo alle esigenze del paziente in cura.
Chi inserisce gli impianti ?
Prima del 1989, l’inserimento delle viti implantari era consentito, per legge, a tutti coloro che avevano conseguito la laurea in medicina e l’abilitazione alla professione medica.
Da quella data in poi, solo gli odontoiatri possono svolgere la professione di dentisti ovvero professionisti che hanno conseguito la laureati in odontoiatria e protesi dentaria.